Rettungsdienst-Schemata
Eine der Basistätigkeiten des Rettungsfachpersonals ist die Patientenuntersuchung. Sie setzt sich aus professionellen Untersuchungsschritten und einer gezielten Patientenbeobachtung zusammen, an die sich Sofortmaßnahmen anschließen. Hierfür gibt es Rettungsdienst-Schemata, die in Einsatz und Übung Anwendung finden.[1] Es gibt eine Fülle von Akronymen in der Notfallmedizin, welche die Arbeit erleichtern sollen.
SSSS-Schema
Unmittelbar nach Eintreffen an der Einsatzstelle erfolgt die Beurteilung der Lage. Das SSSS-Schema (4S-Schema) berücksichtigt dabei vor allem den Eigenschutz.
| Kürzel | Bezeichnung | Zweck |
|---|---|---|
| SSSS | Scene | Einsatzstelle beurteilen, Anzahl Patienten feststellen |
| Safety | Gefährdung für Helfer (Eigengefährdung), Patienten und Anwesende (Fremdgefährdung) abschätzen | |
| Situation | Verletzungsmechanismus / Krankheitsbild bestimmen | |
| Support | Bedarf an weiteren Kräften (Notarzt, technische Rettung, Einsatzleitung, Polizei) prüfen |
SICK-Schema
Das SICK-Schema stammt aus der taktischen bzw. militärischen Medizin und dient der Strukturierung der Care under Fire (CuF) und Tactical Field Care (TFC) Maßnahmen. Es behandelt dabei teils ähnliche Aspekte wie das 4S-Schema und wird dem ABCDE-Schema vorangestellt bzw. in das cABCDE-Schema integriert.[2]
| Kürzel | Bezeichnung | Zweck |
|---|---|---|
| SICK | Security | Überblick über Lage verschaffen mit Schwerpunkt auf Sicherheit, Nachforderung weiterer Kräfte |
| Impression | Orientierende Erstuntersuchung des Patienten und Festlegung eines individuellen Vorgehens ("treat and go") | |
| Critical Bleeding | Identifikation lebensbedrohlicher Blutungen und Blutstillung | |
| Kinematics | Beurteilung des Verletzungsmechanismus |
AVPU-Schema / WASB-Schema
Das AVPU-Schema dient dazu, den Wachheitsgrad bei der ersten Annäherung an einen Patienten zu beurteilen. Die deutschsprachige Version spricht vom WASB-Schema
| Kürzel | Bezeichnung | deutsch | Beurteilung |
|---|---|---|---|
| AVPU / WASB | Alert | Wach | Patient wach und reagiert auf Ansprache |
| Verbal response | Ansprache | Patient reagiert erst auf laute Ansprache | |
| Painful stimuli | Schmerzreiz | Patient reagiert erst auf Schmerzreize. | |
| Unresponsive | Bewusstlos | Patient reagiert weder auf laute Ansprache noch auf Schmerzreize. |
ABCDE-Schema
In der Notfallmedizin ist das ABCDE-Schema ein standardisierter Untersuchungsgang, um gesundheitliche Probleme des Patienten zu erkennen und lebensbedrohliche Zustände unverzüglich zu behandeln. Verfolgt werden zwei Ziele:
- Beurteilung des Patienten (Erkennen der Lebensbedrohung)
- Behandlung des Patienten („Treat first what kills first“: „Behandle zuerst das, was zuerst tötet“).
Der Ursprung des Schemas geht auf Peter Safar zurück, der 1957 das Buch ABC of Resuscitation[3] schrieb, was von der American Heart Association als Basis für die Herangehensweise der Kardiopulmonalen Reanimation in 1973 übernommen und 1975 erstmals publiziert wurden.[4] Seitdem haben viele Institutionen der Notfallmedizin das Schema übernommen und teils weiterentwickelt. Im Juni 2005 wurde vom Wiederbelebungsrat Großbritanniens das bis heute am meisten verwendete ABCDE-Schema veröffentlicht,[5] was durch die Veröffentlichung von Thiem et al.[6] detailliert beschrieben wurde. Eine wesentliche Weiterentwicklung folgte 2006, als Hodgetts den kritischen Blutverlust in den Mittelpunkt gerückt und so das Schema zu <c>ABCDE[7] angepasst hat.
| Kürzel | Bezeichnung | deutsch | Untersuchung |
|---|---|---|---|
| ABCDE | Airway | Atemweg | Kontrolle der Atemwege und Sicherung dieser wenn notwendig. HWS-Immobilisation bei Trauma überprüfen. |
| Breathing | Atemfrequenz | Kontrolle der Atemfrequenz, Oxygenierung, Atemarbeit, Hautemphysem, gestauten Halsvenen. Auskultation. Beim Trauma: Thoraxstabilität | |
| Circulation | Kreislauf | Erfassen von Puls, Blutdruck, Rekapillarisierungszeit, Diaphorese, Abdomenuntersuchung. Beim Trauma: Becken und Oberschenkel | |
| Disability | Defizit (neurologisch) | FAST-Schema, GCS, Blutzucker, Pupillenkontrolle | |
| Exposure | Exploration | Bodycheck, Temperaturmessung, Wärmemanagement, Beim Trauma: Frakturschienung |
Das Vorgehen nach dem ABCDE-Schema ist bei Zustandsänderung oder nach Maßnahmen zu wiederholen, um Ursache oder Ergebnis zu erkennen.
Das ABCDE-Schema wird durch ein vorangestelltes <c> zum <c>ABCDE-Schema erweitert. Das c steht für Critical Bleeding = lebensbedrohliche externe Blutungen. Kritische Blutungen müssen sofort gestoppt werden durch manuelle Kompression oder Druckverband / Tourniquet (Zeit notieren), da starke Blutungen der wesentliche Punkt für die Sterblichkeit insbesondere von traumatologischen Patienten sind.[7] Nach neuer Definition des Pre Hospital Trauma Life Support wurde das <c> durch den Buchstaben <x> ersetzt, also xABCDE, wobei das <x> für eine EXsanguination (deutsch „Ausblutung“) steht.[8] Im Militärischen Bereich wird teilweise das <c>ABCDE zu <sick>ABCDE erweitert (SICK-Schema siehe oben.)
Bei der Übergabe eines Patienten vom Rettungsdienst/Notarzt in der Notaufnahme einer Klinik sollten die Befunde des ABCDE-Schemas enthalten sein.
ABC-Schema
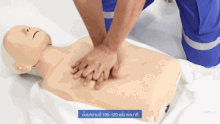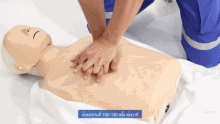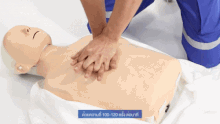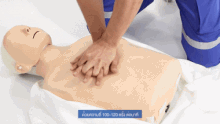
Wird bei einem („leblosen“) Patienten eine fehlende oder nicht normale Atmung und Pulslosigkeit festgestellt, wird nicht nach dem ABCDE-Schema vorgegangen, sondern nach den Algorithmen zur Herz-Lungen-Wiederbelebung (Reanimation).[9] Als Merkregel wurde ein ABC-Schema der lebensrettenden Sofortmaßnahmen entwickelt:
| Kürzel | Maßnahme | Durchführung |
|---|---|---|
| ABC | Atemwege | freimachen und freihalten |
| Beatmen bzw. Beatmung | 2× alle 30 Sekunden | |
| Circulation – Zirkulation in Gang bringen → Herzdruckmassage | 100–120×/Minute – alle 2 Minuten Helfer wechseln; nie länger als 5 Sekunden unterbrechen. |
Im Training wird als Rhythmusvorgabe für die Herzdruckmassage der Song der Bee Gees aus dem Jahr 1977 Stayin’ Alive[10] empfohlen.
Wegen der hohen körperlichen Belastung bei der Herzdruckmassage sollten mindestens zwei Ersthelfer im Wechsel tätig sein.
Bei Ertrinkungsnotfällen, Rauchgasvergiftungen, Säuglingen und Kleinkindern sollen 5 initiale Beatmungen durchgeführt werden.
Drucktiefe bei Erwachsenen: mindestens 5 cm, jedoch nicht mehr als 6 cm.
Vorausgesetzt, die Herzdruckmassage wird richtig durchgeführt, kann der Blutkreislauf maximal zu einem Drittel der normalen Funktion aufrechterhalten werden.
AMPEL-Schema
Das AMPEL-Schema ist eine einfache Abfrage zur Patientenuntersuchung, welches das „Umfeld“ des Patienten darstellt. Als Alternative kann auch das SAMPLER-Schema verwendet werden.
| Kürzel | Bezeichnung | Frage | Erläuterung |
|---|---|---|---|
| AMPEL | Allergie | Frage nach Allergien | allgemeine (Heuschnupfen), oder auf Medikamente |
| Medikamente | Frage nach Einnahme von Medikamenten | bei Frauen auch Minipille | |
| Patientengeschichte | Operation während der letzten 6-8 Wochen | Ereignisrelevante Eingriffe | |
| Ereignis | wie ist der Unfall passiert | ggf. Zeugen befragen | |
| Letzte | Letztes Essen, Trinken, Ausscheiden, Periode | Zeitangaben |
BASICS-Schema
Nach dem BASICS-Schema wird vor allem bei der Versorgung von wachen und ansprechbaren Patienten vorgegangen.
| Kürzel | Maßnahme | Maßnahmen |
|---|---|---|
| BASICS | Beruhigen | Vermeiden von Blutdrucksteigerung, Hyperventilation |
| Atmung optimieren | Vermeiden von Hypo-/ Hyperventilation; Störfaktoren entfernen | |
| Stabiler Blutdruck | Bei tastbarem peripheren Puls: systolischer RR >80 mmHG | |
| Immobilisation / Lagerung | Frakturfixierung; Hoch- bzw. Tieflagerung des Oberkörpers; Cave: Unterkühlte so wenig wie möglich bewegen* | |
| Check-up / Basismonitoring | umfassen Blutdruck, EKG, Blutzucker, Pulsoxymetrie und körperliche Inspektion. | |
| Schutz vor äußeren Einflüssen | Wetter, Straßenverkehr, Unterkühlung |
* Bei Umverteilung des kalten Bluts aus der Körperschale in den Körperkern können schwere Herzrhythmusstörungen bis zum Kreislaufstillstand resultieren.
4H & HITS
Sobald die Basismaßnahmen der Reanimation stehen, kommt man in den Bereich des Advanced Life Support (Erweiterte Maßnahmen bei der Reanimation). Es folgt die Frage nach der Ursache für den Herzkreislaufstillstand. Ist es eine Ursache, die ggf. behoben werden kann, sollte dies möglichst bald erfolgen. Um sich die reversiblen Ursachen eines Herzkreislaufstillstandes merken zu können, gibt es die Merkregel 4H & HITS.[11]
| Kürzel | Bezeichnung | Inhalt |
|---|---|---|
| 4H | Hypoxie | Sauerstoffmangel |
| Hypovolämie | Volumenmangel | |
| Hypothermie | Unterkühlung | |
| Hypo- / Hyperkaliämie | (Stoffwechselstörungen) | |
| HITS | Herzbeuteltamponade | |
| Intoxikation | Vergiftung | |
| Thromboembolie | ||
| Spannungspneumothorax |
(BE)FAST-Schema
Für die neurologische Untersuchung hat sich das so genannte (BE)FAST-Schema bewährt.[12]
| Kürzel | Bezeichnung | Untersuchung |
|---|---|---|
| FAST | Face | Kann der Patient lächeln / die Zunge rausstrecken / die Stirn runzeln? |
| Arms | Kann der Patient die ausgestreckten Arme/Beine auf gleiche Höhe heben und halten? | |
| Speech | Kann der Patient einen Satz nachsprechen? | |
| Time | Ist der Patient räumlich und zeitlich orientiert? |
Das FAST-Schema ist vielen zur Diagnostik bei einem vermuteten Schlaganfall (Apoplex) bekannt. Im Jahr 2017 veröffentlichten Sushanth Aroor, Rajpreet Singh, and Larry B. Goldstein einen Artikel, der sich mit den Ergebnissen einer Untersuchung mit dem FAST-Schema befasste. Es ergab sich, dass 14 % der insgesamt 736 Patienten durch das FAST-Schema nicht erkannt worden wären.[13] Es stellten sich zwei klinische Merkmale bei den nicht diagnostizierten Patienten als führend heraus:
- Stand- und Gangunsicherheit (= B wie Balance)
- Sehstörungen (= E wie Eyes)
Man vermutete eine Verbesserung der Erfassung von Schlaganfällen, wenn das BEFAST-Schema angewandt wird.
| Kürzel | Bezeichnung | Untersuchung |
|---|---|---|
| BEFAST | Balance | Liegt eine Gleichgewichtsstörung vor? Links-/Rechtsneigung beim Gehen? |
| Eyes | Liegt eine Sehstörung und/oder ein Sehverlust vor? | |
| Face | Kann der Patient lächeln / die Zunge rausstrecken / die Stirn runzeln? | |
| Arms | Kann der Patient die ausgestreckten Arme/Beine auf gleiche Höhe heben und halten? | |
| Speech | Kann der Patient einen Satz nachsprechen? | |
| Time | Ist der Patient räumlich und zeitlich orientiert? |
2018 wurde anschließend die erste präklinische Studie durchgeführt um das BEFAST-Schema zu reevaluieren.[14] In dieser Untersuchung konnte keine Verbesserung der Erkennung von Schlaganfallpatienten durch die Verwendung des BEFAST-Schemas festgestellt werden.
GCS
Die Glasgow Coma Scale (GCS) ist eine einfache Skala zur Abschätzung einer Bewusstseinsstörung. Sie ist ein in der Notfallmedizin und beim Rettungsdienst verbreitetes Bewertungsschema zur Beschreibung der Bewusstseinslage als Korrelat der Funktion des zentralen Nervensystems in der Schlaganfall-Diagnostik, auch nach einem Schädel-Hirn-Trauma
| Punkte | Augen öffnen | Verbale Kommunikation | Motorische Reaktion |
|---|---|---|---|
| 6 Punkte | — | — | befolgt Aufforderungen |
| 5 Punkte | — | konversationsfähig, orientiert | gezielte Schmerzabwehr |
| 4 Punkte | spontan | konversationsfähig, desorientiert | ungezielte Schmerzabwehr |
| 3 Punkte | auf Aufforderung | unzusammenhängende Worte | auf Schmerzreiz Beugesynergismen (abnormale Beugung) |
| 2 Punkte | auf Schmerzreiz | unverständliche Laute | auf Schmerzreiz Strecksynergismen |
| 1 Punkt | keine Reaktion | keine verbale Reaktion | keine Reaktion auf Schmerzreiz |
Der Wert reicht von 3 (tief bewusstlos/Koma) bis 15 (wach, konversationsfähig, voll orientiert).
PGCS
Das Pediatric Glasgow Coma Scale (PGCS) wurde analog zur Glasgow-Koma-Skala speziell für Kinder weiterentwickelt.
| Punkte | Augen öffnen | Beste verbale Kommunikation | Beste motorische Reaktion |
|---|---|---|---|
| 6 Punkte | — | — | Spontane Bewegungen |
| 5 Punkte | — | Plappern, Brabbeln | auf Schmerzreiz, gezielt |
| 4 Punkte | spontan | Schreien, aber tröstbar | auf Schmerzreiz, normale Beugeabwehr |
| 3 Punkte | auf Schreien | Schreien, untröstbar | auf Schmerzreiz, abnorme Abwehr |
| 2 Punkte | auf Schmerzreiz | Stöhnen oder unverständliche Laute | auf Schmerzreiz, Strecksynergismen |
| 1 Punkt | keine Reaktion | keine verbale Reaktion | keine Reaktion auf Schmerzreiz |
IPAP(F)-Schema
Das IPAP(F)-Schema wird zur Untersuchung des Patienten genutzt.
| Kürzel | Bezeichnung | Untersuchung |
|---|---|---|
| IPAP(F) | Inspektion | Verletzungen, Hämatome, Ausschläge auf der Haut? |
| Palpation | Schmerzen bei Druck auf eine bestimmte Stelle? Verhärtungen oder Stufenbildung beim Tasten? | |
| Auskultation | Stethoskop: Krankhafte Lungen- oder Bauchgeräusche? | |
| Perkussion | Klopfschall auf Bauch und Brust | |
| Funktion | Funktion / Bewegungsfähigkeit prüfen |
NACA-Score
Der NACA-Score (auch NACA-Schema oder NACA-Index) ist ein Scoring-System um die Schwere von Verletzungen, Erkrankungen oder Vergiftungen in der (Notfall-)Medizin zu beschreiben. Es wurde vom namensgebenden National Advisory Committee for Aeronautics entwickelt.[15]
| NACA 0 | Keine Verletzung oder Erkrankung. Diese Kategorie wird häufig entweder ersatzlos gestrichen oder durch NACA I ersetzt. | z. B. Fehleinsatz. |
| NACA I | Geringfügige Verletzung bzw. Funktionsstörung. In der Regel keine notärztliche Intervention erforderlich. | z. B. Prellung, leichte Hautabschürfung. |
| NACA II | Leichte bis mäßig schwere Funktionsstörung. Ambulante ärztliche Abklärung bzw. Therapie, in der Regel aber keine notärztlichen Maßnahmen erforderlich. | z. B. Fraktur eines Fingerknochens, mäßige Schnittverletzungen; Verbrennung II. Grades. |
| NACA III | Mäßige bis schwere, aber nicht lebensbedrohliche Störung. Stationäre Behandlung erforderlich, häufig auch notärztliche Maßnahmen vor Ort. | z. B. Offene Wunden; Oberschenkelfraktur; leichter Schlaganfall; Rauchgasvergiftung. |
| NACA IV | Schwere Störung, bei der die kurzfristige Entwicklung einer Lebensbedrohung nicht ausgeschlossen werden kann; in den überwiegenden Fällen ist eine notärztliche Versorgung erforderlich. | z. B. Wirbelverletzung mit neurologischen Ausfällen; schwerer Asthmaanfall; Medikamentenvergiftung. |
| NACA V | Akute Lebensgefahr. Transport in Reanimationsbereitschaft. | z. B. drittgradiges Schädel-Hirn-Trauma; schwerer Herzinfarkt; erhebliche Opioidvergiftung. |
| NACA VI | Atem- und/oder Kreislaufstillstand (kardiopulmonale Reanimation erforderlich). | z. B. Herzstillstand, Kammerflimmern. |
| NACA VII | Tödliche Verletzung oder Erkrankung. | Erfolglose Reanimation oder Todesfeststellung. |
OPQRST-Schema
Das OPQRST-Schema enthält einen wichtigen Fragenkomplex zur Schmerz-Anamnese im Falle einer akuten Erkrankung.[16]
| Kürzel | Bezeichnung | Anamnese |
|---|---|---|
| OPQRST | Onset | Schmerzbeginn |
| Provocation/Palliation | Verstärkung, Linderung | |
| Quality | Schmerzbeschreibung | |
| Region/Radiation | Lokalisation, Ausstrahlung | |
| Severity | Schmerzintensität auf einer Skala 1 bis 10 | |
| Time | Zeitlicher Verlauf |
Siehe auch:
SAMPLER-Schema
In der Notfallanästhesie sind die Fragen für die Auswahl des Verfahrens zur Narkoseeinleitung relevant und werden nach dem SAMPLER-Schema erhoben.[17]
| Kürzel | Bezeichnung | Anamnese |
|---|---|---|
| SAMPLER (+S) | Symptome | Schmerzbeschreibung |
| Allergien | vorhanden? Allergiepass? | |
| Medikamenteneinnahme | welche? Dauermedikation? | |
| Patientenvorgeschichte | Operationen? Vorerkrankungen? | |
| Letzte Nahrungsaufnahme/Stuhlgang | Zeitpunkt | |
| Ereignisse | Erinnerungsvermögen, Unfallhergang | |
| Risikofaktoren | Nikotin- und Alkoholkonsum, Drogen, familiäre Vorbelastungen, Schwangerschaft | |
| Soziale Faktoren | Wohnsituation, Familiäre Belastungen |
Das vormals bekannte S für Schwangerschaft wurde ersetzt durch die sozialen Faktoren. Schwangerschaft wurde in die Risikofaktoren übernommen.
KISS-Schema
Das KISS-Schema hilft bei der Beurteilung von Traumapatienten um die Notwendigkeit einer Stabilisierung des Beckens abzuschätzen.
| Kürzel | Bezeichnung | Bedeutung |
|---|---|---|
| KISS | Kinematik | Beurteilung der Unfallkinematik: Könnte einer knöcherne Verletzung des Beckens vorliegen? Zum Beispiel Stürze aus großer Höhe, Frontalaufprall, PKW gegen Fahrradfahrer etc. |
| Inspektion | Sind nach Entkleiden des Patienten Verletzungen, Fehlstellungen oder Hämatome am Becken zu sehen? Liegen die Füße auseinander geklappt? (Open-Book Fraktur) | |
| Schmerz | Gibt der Patient Schmerzen im Bereich des Beckens an? | |
| Stabilität | Ist das Becken bei seitlichem Druck instabil? |
Sobald einer der Punkte im KISS-Schema positiv ist, besteht Anhalt für eine Beckenfraktur und somit die Indikation zur Anlage einer Beckenschlinge. Dabei ist zu beachten, dass das Schema der Reihe nach abgearbeitet werden sollte, d. h. spricht die Kinematik des Unfalls schon für eine Beckenverletzung, sollte keine weitere spezifische Untersuchung des Beckens erfolgen, sondern schnellstmöglich die Beckenschlinge angelegt werden.
Manchmal wird das letzte „S“ auch mit „Stabilisierung“ bezeichnet. Damit ist gemeint, dass die Indikation zur Stabilisierung des Beckens (Beckenschlinge) gegeben ist, sobald einer der drei vorherigen Punkte positiv ist.
PPP-Schema
Im Zusammenhang mit der Beckenschlinge bei einer Beckenfraktur, die mit massivem Blutverlust in das Becken einhergehen kann, steht das PPP-Schema. „Pulse, Penis, Pockets“ sind die Dinge, die nach der Indikationsstellung vor der Anlage der Schlinge überprüft und ggf. korrigiert werden.
| Kürzel | Kriterium | Untersuchung/Maßnahme |
|---|---|---|
| PPP | Pulse | Kontrolle der peripheren Pulse |
| Penis | Penis liegt mittig | |
| Pockets | Hosentaschen sind leer |
qSOFA
Der „quick Sepsis-related organ failure assessment score“, kurz qSOFA, soll dabei helfen, potentielle Sepsis-Verdachtsfälle schon präklinisch zu identifizieren und einer zielgerichteten Versorgung zuzuführen.
| Kürzel | Kriterium | Wert | Punktzahl |
|---|---|---|---|
| qSOFA | |||
| Atemfrequenz | ≥ 22/min | 1 | |
| GCS | < 15 | 1 | |
| systolischer Blutdruck | ≤ 100 mmHg | 1 |
Bei einem qSOFA von 2 oder 3 Punkten soll die Suche nach einem möglichen Infektherd erfolgen; das können neben augenscheinlich sichtbaren Entzündungen auch akute gastrointestinale oder pulmonale Erkrankungen sein, häufig sind auch Harnwegsinfekte (insbesondere bei Dauerkatheter > Urosepsis).Ist neben einem positiven qSOFA ein Infektherd oder allgemeine Entzündungszeichen (Fieber…) vorhanden, sollte der Sepsisverdacht gestellt und vor allem an die Klinik übergeben werden.
(p)DMS
Die periphere Durchblutung, Motorik und Sensibilität ergänzt die sowohl den neurologischen als auch traumatologischen Untersuchungsgang. Insbesondere bei Verletzungen ist die pDMS-Kontrolle vor und nach der Schienung obligatorisch. Die Untersuchung erfolgt immer im Seitenvergleich.
| Kürzel | Kriterium | Untersuchung |
|---|---|---|
| (p)DMS | ||
| Durchblutung | Durchblutung distal der Verletzung sichergestellt? Recap < 2s oder peripherer Puls tastbar? | |
| Motorik | Bewegung distal der Verletzung möglich? | |
| Sensibilität | Gefühl distal der Verletzung vorhanden oder verändert? |
DCAP-BTLS-Akronym
Das DCAP-BTLS-Akronym hilft Verletzungen bei der Patientenuntersuchung aufzuspüren.[18]
| Kürzel | Bezeichnung | Bedeutung |
|---|---|---|
| DCAP | Deformities | Deformierungen |
| Contusions | Prellungen | |
| Abrasions | Abschürfungen | |
| Penetrations | Eintrittswunden | |
| BTLS | Burns | Verbrennungen |
| Tenderness | Empfindlichkeit | |
| Lacerations | Risswunde | |
| Swelling | Schwellung |
APGAR-Score
Mit dem APGAR-Score lässt sich der Effekt von Reanimationsmaßnahmen von Neugeborenen beschreiben.
| Kürzel | Bedeutung | Beurteilung |
|---|---|---|
| APGAR | Atmung | Atemanstrengung |
| Puls | Herzfrequenz | |
| Grundtonus | Muskeltonus | |
| Aussehen | Hautfarbe | |
| Reflexe | Reflexauslösbarkeit |
Die Bewertung wird 1 Minute, 5 Minuten und 10 Minuten nach der Geburt durchgeführt. Je Merkmal werden jeweils 0 Punkte (Merkmal fehlt), 1 Punkt (Merkmal nicht ausgeprägt) oder 2 Punkte (Merkmal gut vorhanden) vergeben. Bei Wertungen zwischen 5 und 8 gilt das Neugeborene als gefährdet, bei unter 5 als akut lebensgefährdet.
KUS-Skala
Die KUS-Skala (KUSS) steht für „Kindliche Unbehagens- und Schmerz-Skala“ und wird zur Befindlichkeitserfassung von Säuglingen und Kleinkindern verwendet.[19]
| Punkte | Klinisches Bild | Bewertung |
|---|---|---|
| 0 Punkte | Weinen | gar nicht |
| 1 Punkt | Stöhnen, Jammern, Wimmern | |
| 2 Punkte | Schreien | |
| 0 Punkte | Gesichtsausdruck | entspannt |
| 1 Punkt | Mund verzerrt | |
| 2 Punkte | Grimmassieren | |
| 0 Punkte | Beinhaltung | neutral |
| 1 Punkt | strampelnd | |
| 2 Punkte | an den Körper gezogen | |
| 0 Punkte | Rumpfhaltung | neutral |
| 1 Punkt | unstet | |
| 2 Punkte | Krümmen, Aufbäumen | |
| 0 Punkte | motorische Unruhe | nicht vorhanden |
| 1 Punkt | mäßig | |
| 2 Punkte | ruhelos |
Bei einer Summe von 4 Punkten oder höher ist eine analgetische Intervention nötig.
MARCH-PAWS-Algorithmus
Der MARCH-PAWS-Algorithmus beschreibt das Vorgehen eines Soldaten als Ersthelfer während eines militärischen Kampfeinsatzes im Sinne eines Tactical Field Care.[20]
| Kürzel | Bedeutung |
|---|---|
| MARCH | Massive Blutung |
| Atemwegsmanagement | |
| Respiration (Atmung) | |
| Circulation (Kreislauf) | |
| Hypothermie/Hypovolämie/Kopfverletzungen | |
| PAWS | Pain (Schmerzen) |
| Antibiotika | |
| Wunden | |
| Schienen |
SEPSIS-Vergiftungsschema
Durch die Anfangsbuchstaben des Wortes Sepsis mit den Krankheitsbildern, kann eine Vergiftung erkannt werden. Die Symptome treten immer gemeinschaftlich auf.
| Kürzel | Bedeutung |
|---|---|
| SEPSIS | Schüttelfrost, Fieber oder starke Muskelschmerzen |
| Extremes, nie gekanntes Krankheitsgefühl | |
| Periphere Minderungsdurchblutung, verfärbte Haut | |
| Schläfrigkeit, Verwirrtheit | |
| Ich habe mich gefühlt, als würde ich sterben | |
| Schnelle, Schwere Atmung, Luftnot |
PECH-Regel
Die PECH-Regel fasst die Behandlungsmaßnahmen bei akuten Muskel- und Gelenkverletzungen zusammen, um den Schaden so gering wie möglich zu halten. In englischsprachigen Ländern spricht man von RICE (rest, ice, compression, elevation). Sie beschreibt die vorläufige Erstversorgung einer leichten Verletzung.
| Kürzel | Bedeutung | Maßnahme |
|---|---|---|
| PECH | Pause | Einstellen der Betätigung |
| Eis | Kühlung des betroffenen Körperteils | |
| Compression | Anlegen eines Verbandes mit einer elastischen Binde | |
| Hochlagern | des verletzten Körperteils |
Die PECH-Regel und insbesondere die Kühlung sind ungeeignet zur Behandlung eines Muskelkrampfs (stattdessen Streckung des betroffenen Muskels, Trinken von „Gurkenwasser“ (verdünnter Essig), eventuelle Gabe von Magnesium).

Schmerzskala (NRS)
Sichtungsschema

Die Einteilung von Patienten in Sichtungskategorien ist das Ergebnis der Sichtung (auch Triage genannt) bei einem Massenanfall von Verletzten oder Erkrankten. Die Betroffenen erhalten Anhängekarten, die farblich entsprechend der Sichtung gekennzeichnet werden (siehe Verletztenanhängekarte, Patientenleitsystem).
| Kategorie | Patientenzustand | Konsequenz | Farbe |
|---|---|---|---|
| I | akute, vitale Bedrohung | Sofortbehandlung | rot |
| II * | schwer verletzt/erkrankt | aufgeschobene Behandlungsdringlichkeit, Überwachung | gelb |
| III | leicht verletzt/erkrankt | spätere (ggf. ambulante) Behandlung | grün |
| IV | ohne Überlebenschance, sterbend | betreuende (abwartende) Behandlung, Sterbebegleitung | blau |
| Ex | tot | Kennzeichnung | schwarz |
| * Zusatzkennzeichnung: a = hohe Transportpriorität, b = niedrige Transportpriorität | |||
Unverletzte werden nicht von diesem System erfasst, sie werden vom Betreuungsdienst namentlich registriert.
Hierzu gehören:
- STaRT-Schema: „Simple Triage and Rapid Treatment“
- JumpSTaRT: STaRT für Kinder
- mSTaRT: modifiziertes STaRT
- Reverse Triage
- BASICS-Schema
Siehe auch
Einzelnachweise
- ↑ Frank Flake, Boris A. Hoffmann: Leitfaden Rettungsdienst. (PDF) 6. Auflage. Elsevier, S. 26 ff.
- ↑ Taktische Medizin: Notfallmedizin und Einsatzmedizin. 2., überarbeitete Auflage. Springer-Verlag, Berlin Heidelberg 2015, ISBN 978-3-642-39688-5.
- ↑ Pearce Wright: Obituary: Peter Safar. In: The Guardian. 13. August 2003, abgerufen am 6. Dezember 2014 (englisch).
- ↑ History of CPR. AHA Website; abgerufen am 7. Juli 2022.
- ↑ ResusCouncilUK Website: web.archive.org; abgerufen am 7. Juli 2022.
- ↑ Thiem et al.: Initial assessment and treatment with the Airway, Breathing, Circulation, Disability, Exposure (ABCDE) approach In International Journal of General medicine, 2012, 5, S. 117–121. doi:10.2147/IJGM.S28478
- ↑ a b TJ Hodgetts et al.: ABC to <C>ABC: redefining the military trauma paradigm In: Emergency Medicine Journal, 2006, 23, S. 745–746.
- ↑ Eintrag zu CABCDE-Schema im Flexikon, einem Wiki der Firma DocCheck, abgerufen am 7. Oktober 2023.
- ↑ ERC Guidelines 2021 German. (PDF; 1,4 MB) grc-org.de, 8. November 2021, abgerufen am 22. Dezember 2021.
- ↑ Bee Gees – Stayin’ Alive auf YouTube
- ↑ HITS bei der Reanimation, Medininstrukt. Abgerufen am 25. Februar 20201.
- ↑ Lars Schmitz-Eggen: FAST-Regel für neurologische Untersuchung, Rettungsdienst.de, 17. Oktober 2018; abgerufen am 25. Februar 2021.
- ↑ Sushanth Aroor, Rajpreet Singh, Larry B. Goldstein: BE-FAST (Balance, Eyes, Face, Arm, Speech, Time): Reducing the Proportion of Strokes Missed Using the FAST Mnemonic. In: Stroke. Band 48, Nr. 2, Februar 2017, ISSN 0039-2499, S. 479–481, doi:10.1161/STROKEAHA.116.015169 (ahajournals.org [abgerufen am 17. März 2023]).
- ↑ David Pickham, André Valdez, Jelle Demeestere, Robin Lemmens, Linda Diaz, Sherril Hopper, Karen de la Cuesta, Fannie Rackover, Kenneth Miller, Maarten G. Lansberg: Prognostic Value of BEFAST vs. FAST to Identify Stroke in a Prehospital Setting. In: Prehospital Emergency Care. Band 23, Nr. 2, 4. März 2019, ISSN 1090-3127, S. 195–200, doi:10.1080/10903127.2018.1490837 (tandfonline.com [abgerufen am 17. März 2023]).
- ↑ Interverband für Rettungswesen (PDF; 292 kB) Dezember 2019. Abgerufen am 19. Oktober 2021.
- ↑ How to use OPQRST as an effective patient assessment tool. In: EMS1. Archiviert vom (nicht mehr online verfügbar) am 13. April 2019; abgerufen am 27. Februar 2021 (englisch).
- ↑ SAMPLER-Anamnese: Dem Notfall auf den Grund gehen. In: rettungsdienst.de. Abgerufen am 27. Februar 2021.
- ↑ Medizinische Abkürzungen helfen bei der Versorgung, Rettungsdienst.de, 7. Juni 2018, abgerufen am 27. Februar 2021.
- ↑ KUS-Skala (PDF) Österreichische Gesellschaft für Anästhesiologie, Reanimation und Intensivmedizin; abgerufen am 21. Oktober 2021.
- ↑ Tactical Field Care. Abgerufen am 3. März 2021.




