Canines Cushing-Syndrom
Das Canine Cushing-Syndrom – nach Harvey Cushing, der die Erkrankung beim Menschen erstmals beschrieb – oder der Canine Hyperadrenokortizismus (von altgriechisch ὑπέρ hyper, deutsch ‚über‘, und lateinisch Cortex adrenalis ‚Nebennierenrinde‘) ist eine häufige hormonelle Erkrankung des Haushundes (Canis lupus familiaris). Bei ihr treten hohe Blutspiegel an Glucocorticoiden auf, insbesondere des in der Nebenniere produzierten Cortisols (Hypercortisolismus). Ursache sind zumeist Tumore der Hirnanhangsdrüse, die das die Nebenniere steuernde Hormon ACTH im Übermaß abgeben und somit eine Überproduktion von Cortisol auslösen. Noch häufiger tritt ein Cushing-Syndrom durch die Gabe synthetischer Glucocorticoide wie Prednisolon oder Dexamethason auf. Diese werden in der Tiermedizin häufig zur Behandlung von Allergien, Autoimmunkrankheiten oder Entzündungen eingesetzt und können bei Langzeitanwendung das gleiche Krankheitsbild auslösen (iatrogenes Cushing-Syndrom).
Typische Symptome der Erkrankung sind vermehrtes Trinken, vermehrter Urinabsatz, gesteigerter Appetit, Hängebauch, dünne Haut, Muskelschwund und Infektanfälligkeit. Zur Sicherung der Diagnose können verschiedene Labortests herangezogen werden, eine eindeutige Diagnose ist aber nicht immer möglich. Zur Behandlung des iatrogenen Cushing-Syndroms wird das synthetische Glucocorticoid schrittweise abgesetzt. Bei den anderen Cushing-Formen wird zumeist der Arzneistoff Trilostan eingesetzt, der über eine Enzymhemmung die Bildung des Cortisols unterdrückt. Die chirurgische Entfernung der die Krankheit auslösenden Tumoren ist ebenfalls möglich, wird aber wegen der häufigen Komplikationen deutlich seltener durchgeführt.
Grundlagen

Die Nebenniere ist ein kleines, paariges Organ des Hormonsystems. Sie liegt vor der jeweiligen Niere und ist beim Hund etwa 20 × 5 mm groß. In der äußeren Schicht, der Nebennierenrinde, werden von strangartig angeordneten Zellen der Zona faciolata Glucocorticoide wie Cortisol und Corticosteron gebildet.[1] Die Steuerung der Cortisolproduktion erfolgt über die Hypothalamus-Hypophysen-Nebennierenrinden-Achse. Dabei wird bei Bedarf im Hypothalamus Corticotropin-releasing Hormone (CRH) gebildet, welches in der Hypophyse die Bildung von Adrenocorticotropin (ACTH) stimuliert. Hohe Spiegel von Cortisol hemmen dabei die Bildung und Ausschüttung der übergeordneten Steuerhormone CRH und ACTH (Feedback-Hemmung). Cortisol kann nach erfolgter Wirkung durch Oxidation reversibel (umkehrbar) in die inaktive Form Cortison umgewandelt werden oder durch Leberenzyme an der Doppelbindung zwischen viertem und fünftem Kohlenstoffatom hydriert und damit irreversibel inaktiviert werden.[2]
Cortisol hat im Körper zahlreiche Wirkungen. Es bindet sich an spezifische Rezeptoren im Zellkern und stimuliert die Traubenzuckerneubildung (Gluconeogenese) in der Leber, hemmt die Proteinbiosynthese in Muskulatur und Bindegewebe, steigert den Eiweißabbau (Proteolyse), steigert den Fettabbau (Lipolyse), unterdrückt die Immunantwort und hemmt die Wundheilung.[3]
Krankheitsentstehung und Vorkommen
Prinzipiell können fünf Ursachen unterschieden werden:[4]
- Behandlung mit synthetischen Glucocorticoiden (iatrogenes Cushing-Syndrom)
- Spontanes Cushing-Syndrom
Die häufigste Ursache des Cushing-Syndroms ist die Behandlung mit synthetischen Glucocorticoiden (iatrogen, also durch den Tierarzt verursacht). Prednisolon oder Dexamethason werden häufig zur Behandlung von Allergien, Autoimmunerkrankungen oder Entzündungen eingesetzt. Je länger Glucocorticoide angewendet werden, umso häufiger treten Krankheitsbilder wie ein Cushing-Syndrom oder eine Zuckerkrankheit als Nebenwirkung auf, da diese Wirkstoffe zu einer Hemmung der Hypothalamus-Hypophysen-Nebennieren-Achse führen.[5]
Das spontane Cushing-Syndrom wird in 80 bis 85 % der Fälle durch Zellvermehrung der ACTH-produzierenden Zellen des Hypophysenvorderlappens, meist einen Tumor dieses Organteils, verursacht. Die Zellen bilden vermehrt ACTH, welches die Zellen der Nebennierenrinde zur übermäßigen Bildung von Cortisol anregt.[6] Beim Hund dominieren gutartige Tumoren (Adenome) und betreffen fast immer nur die ACTH-produzierenden Zellen der Hirnanhangsdrüse.[7] In etwa 15 bis 20 % der Fälle sind Tumoren (Adenome und Karzinome) der Nebennierenrinde selbst für die vermehrte Cortisolproduktion verantwortlich.[8] Die übrigen beiden Formen sind sehr selten. Beim ektopen ACTH-Syndrom sind es ACTH-produzierende Tumoren außerhalb der Hirnanhangsdrüse, meist bösartige Tumoren des diffusen neuroendokrinen Systems, deren Zellen vermehrt dieses Hormon bilden.[6] Das fütterungsabhängige Cushing-Syndrom tritt bei Tieren auf, die in der Nebennierenrinde fehlerhafte Rezeptoren, vor allem für das Glukoseabhängige insulinotrope Peptid, ausbilden. Bei diesen Tieren kommt es nach jeder Nahrungsaufnahme zu einer krankhaft gesteigerten Cortisolbildung.[8]
Für das spontane Cushing-Syndrom ermittelte eine britische Studie aus dem Jahre 2022 eine Inzidenz von 0,06 %. Die Erkrankung tritt vor allem bei älteren Tieren (> 7 Jahre) auf. Am häufigsten sind Bichon Frisé, Border Terrier und Zwergschnauzer betroffen. Auch Yorkshire Terrier, Jack Russell Terrier und Dackel erkranken häufiger. Für andere Hunderassen wie Foxterrier, Cavalier King Charles Spaniel, Boxer, Shih Tzu, Pudel, Irish Setter und Basset Hound ist eine rassebedingte Häufung beschrieben, allerdings basieren diese Angaben auf relativ kleinen Stichproben. Hunderassen wie Golden Retriever, Labrador Retriever, Border Collie und Cocker Spaniel scheinen dagegen deutlich seltener an einem Cushing-Syndrom zu erkranken.[9] Das in der Literatur beschriebene vermehrte Auftreten bei kastrierten Hündinnen[4][10] konnte die britische Studie dagegen nicht bestätigen. Ob es einen Zusammenhang zwischen Sexualhormonen und der Erkrankung gibt, ist auch unter Experten umstritten, er gilt derzeit als wenig wahrscheinlich.[11]
Die Erstbeschreibung der Erkrankung beim Menschen erfolgte 1912 durch den US-amerikanischen Neurochirurgen Harvey Cushing. Zwei Jahre zuvor hatte Cushing bereits einen Einzelfallbericht vorgelegt. Beim Hund wurde das Cushing-Syndrom erstmals 1939 durch Verstraete and Thoonen beschrieben.[12]
Klinisches Bild
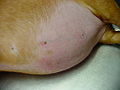
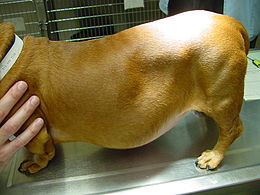
Die häufigsten Symptome eines Cushing-Syndroms sind vermehrtes Trinken (Polydipsie), vermehrter Urinabsatz (Polyurie), stark gesteigerter Appetit mit Fresssucht (Polyphagie), Hängebauch, Verdünnung der Haut (Hautatrophie) mit Haarausfall und Hautverkalkungen (Calcinosis cutis) sowie Muskelschwund und erhöhte Infektanfälligkeit. Der vermehrte Urinabsatz wird vermutlich über die cortisolbedingte Hemmung der Adiuretinsekretion und die Steigerung der glomerulären Filtrationsrate vermittelt und der dadurch bedingte Flüssigkeitsverlust wird durch vermehrtes Trinken ausgeglichen. Die Fresssucht resultiert aus der direkten Stimulation des Hungerzentrums im Hypothalamus, eventuell wird auch die Leptinfreisetzung gehemmt. Der Hängebauch entsteht durch Atrophie der Bauchmuskulatur, Zunahme des Fetts im Bauchraum, die Vergrößerung der Leber (Hepatomegalie) und die häufig stark gefüllte Harnblase. Milde Formen des Cushing-Syndroms zeigen sich häufig nur in Hautveränderungen mit Infektanfälligkeit in Form von Hautpilzerkrankung, eitriger Hautentzündung oder generalisierter Haarbalgmilbenerkrankung (Demodikose).[13]
-
Hängebauch und Haarausfall
-
Hautatrophie
-
Hautverkalkung (Calcinosis cutis)
-
Generalisierte Demodikose
Weitere Krankheitsanzeichen sind Abgeschlagenheit, Hecheln und Bluthochdruck. Da Cortisol mit zahlreichen anderen Komponenten des Hormonsystems Wechselwirkungen zeigt, können als Begleiterkrankungen eine Zuckerkrankheit, eine Wasserharnruhr, eine sekundäre Schilddrüsenunterfunktion, eine sekundäre Nebenschilddrüsenüberfunktion und Fortpflanzungsstörungen auftreten. Dies sind neben Nierenerkrankungen auch die wichtigsten Differentialdiagnosen.[14]
Diagnostik
Das klinische Bild ist bei voller Ausprägung bereits stark hinweisend auf die Erkrankung. Die Diagnose muss jedoch durch Laboruntersuchungen gesichert werden. Es gibt allerdings keinen Test, der ein Cushing-Syndrom sicher beweisen oder ausschließen kann, es gibt also immer falsch positive oder falsch negative Laborbefunde. Die Laborergebnisse müssen daher immer im Zusammenhang mit dem klinischen Bild betrachtet werden und gegebenenfalls müssen mehrere Tests kombiniert werden.[11]
Laborbefunde
Im Blutbild zeigt sich durch den Einfluss des Cortisols auf die Blutzellen sehr häufig ein Stressleukogramm. Ein Stressleukogramm ist durch einen Anstieg der Zahl der weißen Blutkörperchen (Leukozytose), insbesondere der neutrophilen Granulozyten (Neutrophilie), sowie der Abnahme der Lymphozyten (Lymphopenie) und der Eosinophilen (Eosinopenie) gekennzeichnet. Außerdem ist die Zahl der roten Blutkörperchen meist moderat erhöht (Erythrozytose). Durch den Einfluss hoher Cortisolspiegel kommt es zur Aktivierung der Leberenzyme, zu einer Einlagerung von Glycogen und damit zur Vergrößerung der Leberzellen und der Leber insgesamt („Steroidleber“). Bei der blutchemischen Untersuchung dominieren daher erhöhte Leberwerte, vor allem die Alkalische Phosphatase, die bei 85 bis 90 % der erkrankten Hunde deutlich erhöht ist. Auch Cholesterin und Blutfette sind oft erhöht.[15]
Bei der Urinuntersuchung fällt insbesondere die stark verminderte relative Dichte auf. Da Cortisol auch Blaseninfektionen begünstigt, können sekundär auch die dafür typischen Veränderungen (Pyurie, Bakteriurie) auftreten.[15]
Spezifische Diagnostik

Als Goldstandard für ein spontanes Cushing-Syndrom gilt der Low-Dose-Dexamethason-Suppressionstest (LDDS), für das Erkennen eines iatrogenen Hyperadrenokortizismus ist er jedoch nicht geeignet. Für den Test wird eine Blutprobe am Morgen genommen und dem Hund danach eine geringe Dosis Dexamethason gespritzt. Vier und acht Stunden später wird erneut Blut abgenommen und in allen drei Proben das Cortisol bestimmt. Bei gesunden Hunden würde das Dexamethason über die Feedback-Hemmung (s. o.) die ACTH- und damit die Cortisolsekretion hemmen. Liegt der Cortisolspiegel nach 8 Stunden über 39 nmol/l (1,4 µg/dl) ist das stark hinweisend auf ein Cushing-Syndrom, liegt er unter 28 nmol/l (1 µg/dl) ist es unwahrscheinlich. Der 4-Stunden-Wert dient zur Unterscheidung eines primären von einem sekundären Hyperadrenokortizismus. Beim sekundären Hyperadrenokortizismus, also Tumoren der Hirnanhangsdrüse, kommt es bei etwa 60 % der Tiere in den ersten Stunden zu einer Senkung der ACTH-Sekretion und damit zu einem Abfall der Cortisolsekretion, bei Tieren mit einem Nebennierentumor unterbleibt diese Suppression.[16] Die Sensitivität des LDDS liegt bei 97 %, die Spezifität bei 70 %. Zur Unterscheidung zwischen primärem und sekundärem Hyperadrenokortizismus kann auch der High-Dose-Dexamethason-Suppressionstest (HDDS) eingesetzt werden. Hierfür wird im Vergleich zum LDDS die fünffache Menge an Dexamethason verabreicht. Bei einem primären Hyperadrenokortizismus wird auch damit die Cortisolbildung kaum unterdrückt.[17] Es gibt gelegentlich Fälle, bei denen zwar die klinischen Befunde für ein Cushing-Syndrom sprechen, die Suppressionstests aber normale Befunde zeigen. Diese werden als atypischer Hyperadrenokortizismus bezeichnet.[18]
Beim ACTH-Stimulationstest wird der Blutspiegel des Cortisols bestimmt, ACTH injiziert und nach einer Stunde erneut der Cortisolspiegel im Blut gemessen. Dieser Test ist für die Diagnostik des spontanen Cushing-Syndroms bedingt geeignet, aber er ist der einzige Test mit dem ein iatrogenes Cushing-Syndrom nachgewiesen werden kann. Stimulierte Cortisolwerte unter 138 nmol/l sprechen für eine Nebennierenrindeninsuffizienz oder ein iatrogenes Cushing-Syndrom, Werte zwischen 138 und 497 nmol/l sind physiologisch, Werte zwischen 497 und 662 nmol/l sind verdächtig und Werte darüber stark verdächtig für ein spontanes Cushing-Syndrom.[19] Für atypische Cushing-Fälle wird auch vorgeschlagen, nicht das Cortisol selbst zu bestimmen, sondern dessen Vorläufermoleküle im Syntheseweg (Sexualhormone wie 17α-Hydroxyprogesteron, Progesteron, Estradiol und Androstendion).[18]
Die Cortisolbestimmung im Blut erlaubt keine Aussage über die Krankheit. Hunde mit einem Cushing-Syndrom haben zwar statistisch höhere Cortisolwerte im Blut als gesunde, aber da Cortisol unregelmäßig (pulsatil) ausgeschüttet wird, Stresssituationen zu erhöhten Cortisolpegeln führen und erhebliche individuelle Unterschiede bestehen, sind Einzelbestimmungen für die Diagnostik nicht geeignet. Etwas aussagekräftiger ist die Ermittlung in einer 24-Stunden-Urinprobe, da dadurch tageszeitliche Schwankungen ausgeglichen werden. Idealerweise wird Urin zweier aufeinanderfolgender Tage eingesammelt und Cortisol im Verhältnis zum Kreatinin betrachtet (Cortisol-Kreatinin-Quotient). Die Sensitivität beträgt fast 100 %, es werden also alle Hunde mit einem Cushing-Syndrom erkannt, die Spezifität ist allerdings gering (21 %[18]), es gibt also auch viele andere Ursachen für einen erhöhten Cortisol-Kreatinin-Quotienten. Bereits die Größe des Hundes hat einen Einfluss, da die Kreatininausscheidung abhängig von der Muskelmasse ist.[20] Die Tagesschwankungen in der Cortisolproduktion lassen sich auch durch stündliche Blutentnahmen über acht Stunden ausgleichen, Hunde mit einem Cushing-Syndrom haben hier generell höhere Cortisolkonzentrationen als gesunde.[18]
Die Bestimmung der endogenen (körpereigenen) ACTH-Konzentration im Blutplasma ist ein weiteres Testverfahren. Bei einem primären Cushing-Syndrom ist ACTH infolge der Feedback-Hemmung meist erniedrigt (< 4,4 pmol/l), bei einem sekundären meist erhöht (> 8,8 pmol/l). Allerdings liefert dieser Test in etwa 20 % der Fälle keine eindeutigen Ergebnisse. Zudem ist diese Untersuchung kostspieliger und logistisch aufwändiger, denn das Plasma muss tiefgekühlt in das Labor transportiert werden.[11][21]
Bildgebende Diagnostik
Zur Unterscheidung zwischen primärem und sekundären Hyperadrenokortizismus wird mittlerweile häufig auf die Ultraschalluntersuchung (Sonografie) der Nebenniere zurückgegriffen. Diese Untersuchungstechnik ist in der Tiermedizin mittlerweile breit verfügbar und kann Nebennierentumoren relativ sicher nachweisen. Generell ist die Nebenniere auch bei primären Cushing-Patienten vergrößert, da die gesteigerte Hormonproduktion zu einer Vergrößerung des Organs führt. Ein Querdurchmesser über 6 mm ist verdächtig für einen Hyperadrenokortizismus, die Sensitivität beträgt 75 %, die Spezifität 94 %.[22] Zudem lässt sich mittels Ultraschall auch die typische „Steroidleber“ nachweisen, bei der das Lebergewebe diffus echoreich ist. Die Abgrenzung zu anderen Erkrankungen mit diesem sonografischen Befund ist aber nur durch eine Leberbiopsie und anschließende histologische Untersuchung möglich.[23]
Die als Krankheitsursache viel häufigeren Hypophysentumoren ließen sich mit einer Magnetresonanzuntersuchung oder Computertomographie erkennen, allerdings ist diese nur in wenigen tiermedizinischen Einrichtungen verfügbar und nur in Narkose durchführbar. Zudem sind mit diesen Verfahren solche Tumoren erst ab einer bestimmten Größe erkennbar. Für die Planung einer operativen Tumorentfernung sind sie aber zwingend erforderlich.[24]
-
Röntgenaufnahme einer Calcinosis cutis im Rückenbereich eines Hundes
-
Ultraschallaufnahme einer vergrößerten linken Nebenniere bei hypophysärem Cushing-Syndrom
-
Ultraschallaufnahme einer tumorös veränderten Nebenniere bei einem Zwergspitz
-
Röntgenaufnahme eines Karzinoms der rechten Nebenniere (links im Bild) eines Hundes, das durch Kalkablagerung auf Höhe der letzten Rippe erkennbar ist.
-
Ultraschallaufnahme einer im Zuge eines Cushingsyndroms veränderten Leber bei einem Hund: Steroidhepathopathie
Konsenspapier zur Diagnostik
Führende Fachleute auf dem Gebiet der Endokrinologie von Hund und Katze vom American College of Veterinary Internal Medicine (ACVIM) haben sich 2013 auf einheitliche Kriterien zur Diagnostik des Caninen Cushing-Syndroms geeinigt. In diesem Konsenspapier (Consensus statement) wird empfohlen, keine Labordiagnostik einzuleiten, wenn es klinisch keinen Verdacht auf die Erkrankung gibt. Wenn nur wenige Krankheitserscheinungen vorliegen, dann sind es entweder vermehrtes Trinken und Urinieren oder Haarausfall und Hautveränderungen, die den Verdacht auf diese Erkrankung lenken sollten. Auch ein schlecht auf Insulin ansprechender Diabetes mellitus oder ein anhaltender Bluthochdruck wären Indikationen für eine spezifische Cushing-Diagnostik, bloße Veränderungen in Blutbild und Blutchemie dagegen nicht. Es wird keiner der Tests bevorzugt, außer bei Verdacht auf einen iatrogenes Cushing-Syndrom, bei dem nur der ACTH-Stimulationstest sinnvoll ist. Zeigt ein Test trotz klinischem Verdacht auf ein spontanes Cushing-Syndrom ein negatives Ergebnis, sollten alternative Tests durchgeführt werden. Bei fraglichen Resultaten sollten die Tests nach 3 bis 6 Monaten wiederholt werden. Liegen andere schwere Erkrankungen vor, ist die Testung wenig sinnvoll, da diese die Ergebnisse der Cushing-Tests verfälschen können. Die bildgebende Diagnostik allein ist zur Diagnose nicht geeignet. Bei Verdacht auf ein atypisches Cushing-Syndrom, bei dem eine Beteiligung der Sexualhormone von einigen Wissenschaftlern postuliert wurde, wird deren Bestimmung dennoch für wenig sinnvoll gehalten, da die Spezifität sehr gering ist.[11]
Behandlung
Die häufigste Form, der iatrogene Hyperadrenokortizismus, ist am einfachsten zu behandeln, nämlich durch Ausschleichen der Glucocorticoidtherapie. Ein abruptes Absetzen würde zu einem Hypoadrenokortizismus (Morbus Addison) führen, da nach längerer Unterdrückung der Hormonbildung die Nebennieren einige Zeit brauchen, um wieder ausreichend Glucocorticoide zu produzieren.[25] Das spontane Cushing-Syndrom wird zumeist konservativ durch die Gabe von Medikamenten behandelt. Da häufig Tumoren der Auslöser sind, wird damit zwar nicht die Ursache der Erkrankung beseitigt, aber wieder eine angemessene Lebensqualität hergestellt. Die chirurgische oder strahlentherapeutische Behandlung der Tumoren ist mit einigen Risiken verbunden, nicht für jeden Patienten geeignet und nur in spezialisierten Einrichtungen durchführbar.[26]
Medikamentöse Behandlung
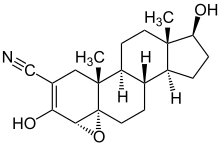
Der einzige zur Behandlung des Caninen Cushing-Syndrom zugelassene Wirkstoff ist Trilostan. Trilostan bewirkt über eine reversible Hemmung der 3β-Hydroxysteroid-Dehydrogenase die Bildung des Cortisols.[27] Vor der Einführung von Trilostan im Jahre 2001 durch Dechra Pharmaceuticals wurde auch Mitotan verwendet, welches selektiv ein Absterben der glucocorticoidproduzierenden Zellen in der Nebennierenrinde auslöst.[28] Die Behandlung muss auf jeden Fall überwacht werden, weil bei zu hoher Dosis eine Nebennierenunterfunktion (Morbus Addison) ausgelöst werden kann. Diese zeigt sich vor allem in Abgeschlagenheit, Appetitlosigkeit, Schwäche, verminderter Leistungsfähigkeit, Gewichtsverlust und Erbrechen. Mit Absetzen des Trilostans oder Verringerung der Dosis verschwinden die Symptome aber wieder schnell.[29] In einer Studie aus dem Jahre 2022 zeigte sich, dass mit einer zweimal täglichen Gabe einer geringeren Startdosis von 0,2–1,1 mg/kg als der vom Hersteller empfohlenen 3–6 mg/kg 1× täglich die Überlebenszeit etwas verbessert ist. Negativ auf die Überlebenszeit wirken sich Alter, eine Calcinosis cutis, ein Body-Condition-Score <3 und eine erhöhte Blutplättchenzahl (Thrombozythämie) aus.[30]
Zur Überwachung und Dosisanpassung der Behandlung mit Trilostan galt lange der ACTH-Stimulationstest als Goldstandard. Der Stimulationswert sollte bei guter Einstellung des Medikaments zwischen 6 und 18 µg Cortisol/dl liegen.[19] Da ACTH längere Zeit nicht mehr hergestellt wurde, war dieser Test nicht mehr möglich, und es wurden Alternativen zum Trilostan-Monitoring gesucht. Dabei wurden der Serumcortisolspiegel vor der Trilostan-Gabe (prepill), die ACTH-Plasmakonzentration, die Serum-Haptoglobin-Konzentration, die Alanin-Aminotransferase (ALT), die Γ-Glutamyltransferase (γGT) und die Alkalische Phosphatase, die spezifische Dichte des Urins und der Cortisol-Kreatinin-Quotient im Urin als mögliche Marker getestet. Am besten eignet sich Haptoglobin zur Therapiekontrolle, hiermit konnten in einer Studie aus dem Jahre 2021 90 % der gut eingestellten und zwei Drittel der untertherapierten Hunde erkannt werden.[31]
Neben der blutchemischen Kontrolle ist die Überwachung des Befindens durch den Hundehalter wichtig. Der Hersteller von Trilostan hat dafür mit dem Royal Veterinary College London zwei Fragebogen entwickelt. Mit einem werden Trinkverhalten und Harnabsatz, Appetit, Verhalten und Aktivität erfasst, der zweite dient der Beurteilung der Lebensqualität.[32]
Ein neuer Therapieansatz im experimentellen Stadium ist die Verabreichung von ATR-101. Dieser selektive Hemmer des Enzyms ACAT1 und damit der ACTH-Produktion zeigt auch beim Hund vielversprechende Ergebnisse.[33]
Chirurgische Behandlung
Da in der Mehrzahl der Fälle ein spontaner Hyperadrenokortizismus durch Tumoren verursacht wird, erscheint die chirurgische Entfernung des auslösenden Tumors zunächst als naheliegendste Therapieoption. Für einseitige Nebennierentumoren liegen dazu mehrere Studien vor. Diese zeigen, dass einige Tumoren inoperabel waren, es zahlreiche Komplikationen geben kann, die zu einer Einschläferung führen, und in einigen Fällen die gesteigerte Cortisolsekretion bestehen blieb oder nach einiger Zeit wieder auftrat. Die chirurgische Behandlung ist daher nur Mittel der Wahl bei einseitigen Nebennierentumoren ohne Metastasen und guter Abgrenzung zum umgebenden Gewebe.[34] Die Entfernung eines Tumors der Hirnanhangsdrüse ist eine sehr schwierige Operation mit zahlreichen Risiken. Die Sterblichkeitsrate liegt zwischen 8 und 19 %.[35] Da bei der Entfernung eines Hypophysentumors häufig noch ausreichend hormonproduzierende Hypophysenzellen im Körper verbleiben, ist dies jedoch eine effektive therapeutische Option.[24]
Strahlentherapie
Die Effektivität der Bestrahlung von Hypophysentumoren ist bislang nur în geringen Fallzahlen untersucht. Eine Studie an 45 Hunden ermittelte eine mittlere Überlebenszeit von 311 Tagen. Eine klinische Besserung trat bei 82 % der Tiere ein, akute Nebenwirkungen zeigten 22 % der Hunde. Bei 69 % der Tiere kam es in der Spätphase zunehmend zu neurologischen Ausfallerscheinungen.[36]
Cushing-Syndrom beim Menschen und anderen Säugetieren

Da die Wirkungen von Cortisol bei allen Säugetieren weitestgehend gleich sind, ähneln sich auch das klinische Bild und die Laborbefunde bei allen sehr stark. Auch in der Diagnostik gibt es kaum Unterschiede.
Beim Menschen grenzt man manchmal den hypophysären Hyperadrenokortizismus als Morbus Cushing begrifflich vom nebennierenbedingten Cushing-Syndrom ab. Mit 1 bis 3 Neuerkrankungen pro 1 Million Einwohner (zum Vergleich: Hund 1–2 pro 1000 Hunde pro Jahr[37]) ist der spontane Hyperadrenokortizismus aber sehr selten. Betroffen sind vor allem Frauen über 40 Jahre. Wie beim Hund dominiert mit 70 bis 80 % der Fälle die hypophysäre Form. Als Besonderheit treten beim Menschen auch eine alkoholinduzierte Form („Pseudo-Cushing-Syndrom“) und ein „biochemischer Hyperkortisolismus“ bei Depressionen und Einnahme der Antibabypille auf. Der tumorbedingte Hyperadrenokortizismus wird beim Menschen zumeist chirurgisch behandelt, ist dies nicht möglich, erfolgt eine Strahlen- oder medikamentöse Behandlung.[38] Für letztere kann die ACTH-Sekretion durch das Somatostatinanalogon Pasireotid blockiert werden. Seit 2020 ist mit Osilodrostat auch ein Hemmstoff der Steroid-11β-Hydroxylase (CYP11B1) und damit der Cortisolsynthese zugelassen.[39]
In der Tiermedizin spielt das Cushing-Syndrom neben dem Hund vor allem bei Pferden und Katzen eine gewisse Rolle. Auch hier dominiert der sekundäre, also hypophysäre Hyperadrenokortizismus, auch wenn diese Tierarten insgesamt deutlich seltener als der Hund betroffen sind. Bei Pferden (Equines Cushing-Syndrom) wird ein Cushing-Syndrom durch erhöhte Produktion von ACTH oder anderer Proopiomelanocortin-Abkömmlinge hervorgerufen. Da deren Bildung unter Kontrolle dopaminerger Nervenzellen steht,[40] wird zur Behandlung beim Pferd der Dopamin-Rezeptor-Agonist Pergolid eingesetzt.[41] Bei Katzen (Felines Cushing-Syndrom) ist die Erkrankung fast immer mit einem Diabetes mellitus vergesellschaftet, der nicht auf eine Insulinbehandlung anspricht (Insulinresistenz).[42] Bei dieser Tierart sind, im Gegensatz zum Hund, in der Hirnanhangsdrüse Tumoren der Wachstumshormon-produzierenden Zellen deutlich häufiger als solche der ACTH-produzierenden Zellen.[7] Zur Therapie wird wie beim Hund Trilostan eingesetzt.[42]
Weblinks
- Besitzerinformation: Cushing-Syndrom beim Hund. (PDF) LMU München, abgerufen am 26. September 2022.
- Überfunktion der Nebenniere – das Cushing-Syndrom. Dechra, abgerufen am 26. September 2022.
- Hyperadrenokortizismus beim Hund. Royal Canin, abgerufen am 26. September 2022.
Literatur
- Renate Hämmerling: Caniner Hyperadrenokortizismus. In: Praxis der endokrinologischen Krankheitsbilder bei Hund und Katze: Von der Pathophysiologie zur Therapie. Georg Thieme Verlag, Stuttgart 2009, ISBN 978-3-8304-4208-0, S. 60–89.
Einzelnachweise
- ↑ Franz-Viktor Salomon et al. (Hrsg.): Anatomie für die Tiermedizin. Enke Stuttgart. 4. Auflage 2020, ISBN 978-3-13-242675-7, S. 645.
- ↑ Ulrich Schweizer et al.: Steroidhormone – Produkte von Nebennierenrinde und Keimdrüsen. In: Peter C. Heinrich et al. (Hrsg.): Löffler/Petrides Biochemie und Pathobiochemie. Springer-Verlag, 9. Auflage 2014, ISBN 978-3-642-17972-3, S. 497–498.
- ↑ Ulrich Schweizer et al.: Steroidhormone – Produkte von Nebennierenrinde und Keimdrüsen. In: Peter C. Heinrich et al. (Hrsg.): Löffler/Petrides Biochemie und Pathobiochemie. Springer-Verlag, 9. Auflage 2014, ISBN 978-3-642-17972-3, S. 502.
- ↑ a b Renate Hämmerling: Praxis der endokrinologischen Krankheitsbilder bei Hund und Katze: Von der Pathophysiologie zur Therapie. Georg Thieme Verlag, 2009, ISBN 978-3-8304-4208-0, S. 60.
- ↑ Renate Hämmerling: Praxis der endokrinologischen Krankheitsbilder bei Hund und Katze: Von der Pathophysiologie zur Therapie. Georg Thieme Verlag, 2009, ISBN 978-3-8304-4208-0, S. 63.
- ↑ a b Renate Hämmerling: Praxis der endokrinologischen Krankheitsbilder bei Hund und Katze: Von der Pathophysiologie zur Therapie. Georg Thieme Verlag, 2009, ISBN 978-3-8304-4208-0, S. 62.
- ↑ a b K. Sanders, S. Galac und B. P. Meij: Pituitary tumour types in dogs and cats. In: Veteterinary Journal. Band 270, April 2021, S. 1–9, doi:10.1016/j.tvjl.2021.105623., PMID 33641809.
- ↑ a b Renate Hämmerling: Praxis der endokrinologischen Krankheitsbilder bei Hund und Katze: Von der Pathophysiologie zur Therapie. Georg Thieme Verlag, 2009, ISBN 978-3-8304-4208-0, S. 61.
- ↑ I. Schofield et al.: Frequency and risk factors for naturally occurring Cushing’s syndrome in dogs attending UK primary-care practices. In: Journal of Small Animal Practice. Band 63, Nummer 4, April 2022, S. 265–274, doi:10.1111/jsap.13450, PMID 34881823, PMC 9299886 (freier Volltext).
- ↑ Gaia Carotenuto et al.: Cushing’s syndrome-an epidemiological study based on a canine population of 21,281 dogs. In: Open Vet J Band 9, Nummer 1, April 2019, S. 27–32. doi:10.4314/ovj.v9i1.5, PMID 31086762, PMC 6500859 (freier Volltext).
- ↑ a b c d E. N. Behrend et al.: Diagnosis of Spontaneous Canine Hyperadrenocorticism: 2012 ACVIM Consensus Statement (Small Animal). In: J. Vet. Intern. Med. Band 27, Nummer 6, November-Dezember 2013, S. 1292–1304, doi:10.1111/jvim.12192, PMID 24112317.
- ↑ A. Verstraete und J. Thoonen: Twee nieuwe gevallen van hypophysaire stoornissen bij den hond. In: Vlaams Diergeneeskundig Tijdschrift. Band 8, 1939, S. 304–314.
- ↑ Renate Hämmerling: Praxis der endokrinologischen Krankheitsbilder bei Hund und Katze: Von der Pathophysiologie zur Therapie. Georg Thieme Verlag, 2009, ISBN 978-3-8304-4208-0, S. 66.
- ↑ Renate Hämmerling: Praxis der endokrinologischen Krankheitsbilder bei Hund und Katze: Von der Pathophysiologie zur Therapie. Georg Thieme Verlag, 2009, ISBN 978-3-8304-4208-0, S. 71.
- ↑ a b Francis W. K. Smith et al.: Blackwell’s Five-Minute Veterinary Consult: Canine and Feline. John Wiley & Sons, 7. Auflage 2021, ISBN 978-1-119-51315-5, S. 668.
- ↑ Michael D. Willard und Harold Tvedten (Hrsg.): Labordiagnostik in der Kleintierpraxis. Elsevier, Urban & Fischer, München 2011, ISBN 978-3-437-31387-5, S. 247–248.
- ↑ Renate Hämmerling: Praxis der endokrinologischen Krankheitsbilder bei Hund und Katze: Von der Pathophysiologie zur Therapie. Georg Thieme Verlag, 2009, ISBN 978-3-8304-4208-0, S. 76.
- ↑ a b c d L. A. Frank et al.: Serum cortisol concentrations in dogs with pituitary-dependent hyperadrenocorticism and atypical hyperadrenocorticism. In: J. Vet. Intern. Med. Band 29, Nummer 1, Januar 2015, S. 193–199. doi:10.1111/jvim.12500, PMID 25411029, PMC 4858107 (freier Volltext).
- ↑ a b Michael D. Willard und Harold Tvedten (Hrsg.): Labordiagnostik in der Kleintierpraxis. Elsevier, Urban & Fischer, München 2011, ISBN 978-3-437-31387-5, S. 247.
- ↑ Renate Hämmerling: Praxis der endokrinologischen Krankheitsbilder bei Hund und Katze: Von der Pathophysiologie zur Therapie. Georg Thieme Verlag, 2009, ISBN 978-3-8304-4208-0, S. 74.
- ↑ Fiona Scholz und Sam Crothers: Hyperadrenokortizismus beim Hund. Royal Canin, abgerufen am 26. September 2022.
- ↑ Jihye Choi, Hyunwook Kim und Junghee Yoon: Ultrasonographic adrenal gland measurements in clinically normal small breed dogs and comparison with pituitary-dependent hyperadrenocorticism. In: J. Vet. Med. Sci. Band 73, Nummer 8, August 2011, S. 985–999, doi:10.1292/jvms.10-0479, PMID 21467755.
- ↑ Wencke M. du Plessis: Sono-Grundkurs für Tiermediziner: verstehen, erkennen, interpretieren. Schattauer Verlag, 2014, ISBN 978-3-7945-2798-4, S. 515.
- ↑ a b Björn Meij, George Voorhout und Ad Rijnberk: Progress in transsphenoidal hypophysectomy for treatment of pituitary-dependent hyperadrenocorticism in dogs and cats. In: Mol. Cell Endocrinol. Band 197, November 2002, S. 89–96, doi:10.1016/s0303-7207(02)00283-6, PMID 12431801.
- ↑ Renate Hämmerling: Praxis der endokrinologischen Krankheitsbilder bei Hund und Katze: Von der Pathophysiologie zur Therapie. Georg Thieme Verlag, 2009, ISBN 978-3-8304-4208-0, S. 83.
- ↑ K. Sanders., H. S. Kooistra und S. Galac: Treating canine Cushing's syndrome: Current options and future prospects. In: Vet. J. Band 241, November 2018, S. 42–51, doi:10.1016/j.tvjl.2018.09.014., PMID 30340659.
- ↑ Eintrag zu Trilostan bei Vetpharm
- ↑ Eintrag zu Mitotan bei Vetpharm
- ↑ Claudia E. Reusch: Primärer Hypoadrenokortizismus beim Hund (Morbus Addison). In: Kleintierpraxis. Band 60, Nr. 9, 2015, S. 480–502, doi:10.2377/0023-2076-60-480.
- ↑ Paula García San José et al.: Survival of dogs with pituitary-dependent hyperadrenocorticism treated twice daily with low doses of trilostane. In: Vet. Rec. Band 191, Nummer 3, 2022, S. e1630. doi:10.1002/vetr.1630, PMID 35460587.
- ↑ Stefania Golinelli et al.: Comparison of methods to monitor dogs with hypercortisolism treated with trilostane. In: J. Vet. Intern. Med. Band 35, Nummer 6, November 2021, S. 2616–2627. doi:10.1111/jvim.16269, PMID 34672018, PMC 8692213 (freier Volltext).
- ↑ Therapiekontrolle. Dechra, abgerufen am 26. September 2022.
- ↑ Daniel K Langlois et al.: ATR-101, a selective ACAT1 inhibitor, decreases ACTH-stimulated cortisol concentrations in dogs with naturally occurring Cushing’s syndrome. In: BMC Endocr. Disord. Band 18, Nummer 1, Mai 2018, S. 24, doi:10.1186/s12902-018-0251-5, PMID 29720169, PMC 5932779 (freier Volltext).
- ↑ F. J. van Sluijs et al.: Results of adrenalectomy in 36 dogs with hyperadrenocorticism caused by adreno-cortical tumor. In: Veterinary Quarterly. Band 27, Nr. 3, 1995, S. 113–116, doi:10.1080/01652176.1995.9694547., PMID 8525598.
- ↑ Leticia Escauriaza et al.: A 3-Dimensional Printed Patient-Specific Surgical Guide to Facilitate Transsphenoidal Hypophysectomy in Dogs. In: Frontiers in Veterinary Science. Band 20, Juni 2022, doi:10.3389/fvets.2022.930856., PMID 35795781, PMC 9251581 (freier Volltext).
- ↑ Katherine S Hansen et al.: Long-term survival with stereotactic radiotherapy for imaging-diagnosed pituitary tumors in dogs. In: Vet. Radiol. Ultrasound. Band 60, Nr. 2, März 2019, S. 219–232, doi:10.1111/vru.12708., PMID 30575174.
- ↑ C. de Bruin et al.: Cushing’s disease in dogs and humans. In: Horm. Res. Band 71, Suppl. 1, 2009, S. 140–143, doi:10.1159/000178058, PMID 19153526.
- ↑ Peter Schellinger et al.: Rationelle Diagnostik und Therapie in der Inneren Medizin. H: Erkrankungen der endokrinen Organe und des Stoffwechsels. Elsevier Health Sciences 2020, ISBN 978-3-437-06283-4, S. 7
- ↑ Isturisa, INN osilodrostat. (PDF) Europäische Kommission, abgerufen am 26. September 2022.
- ↑ S. Love: Equine Cushing’s disease. In: Br. Vet. J. Band 149, Nummer 2, März-April 1993, S. 139–153. doi:10.1016/S0007-1935(05)80084-3, PMID 8485640.
- ↑ Pituitary Pars Intermedia Dysfunction (PPID). UCDavis, abgerufen am 26. September 2022.
- ↑ a b S. Y. Valentin et al.: Clinical Findings, Diagnostic Test Results, and Treatment Outcome in Cats with Spontaneous Hyperadrenocorticism: 30 Cases. In: Journal of Veterinary Internal Medicine. Band 28, Nr. 2, 2014, S. 481–487, doi:10.1111/jvim.12298, PMC 4858028 (freier Volltext).